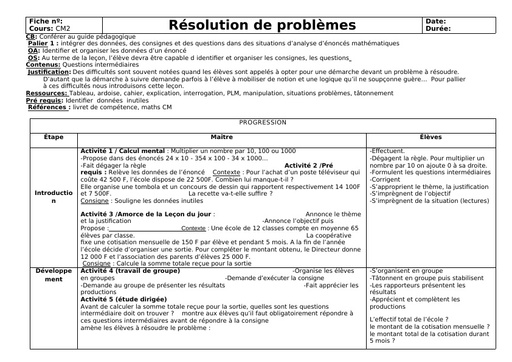
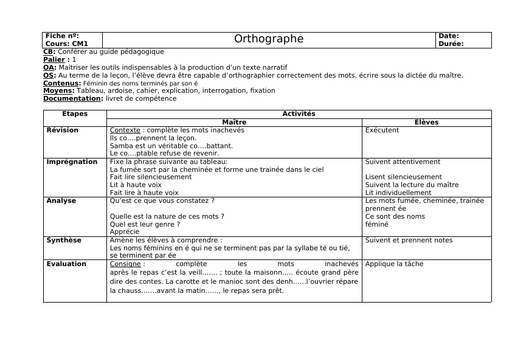
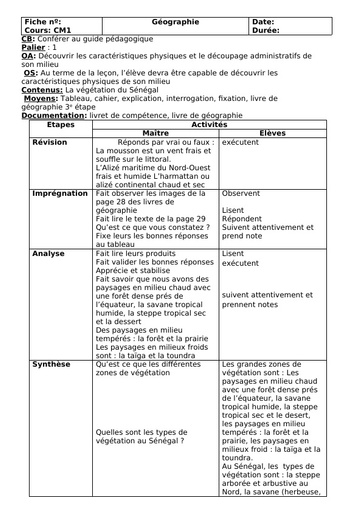
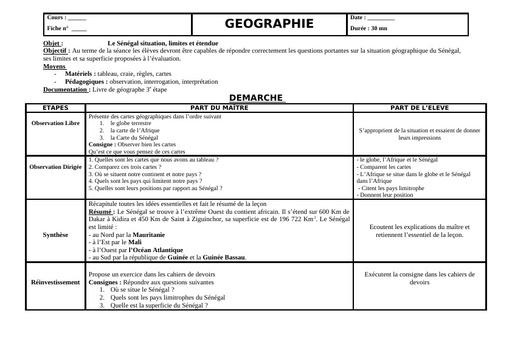
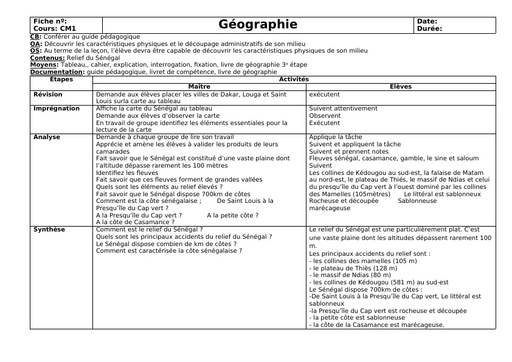
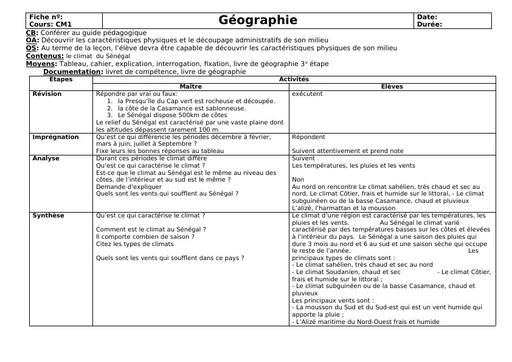
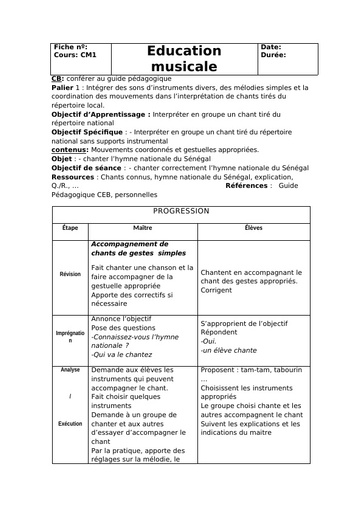
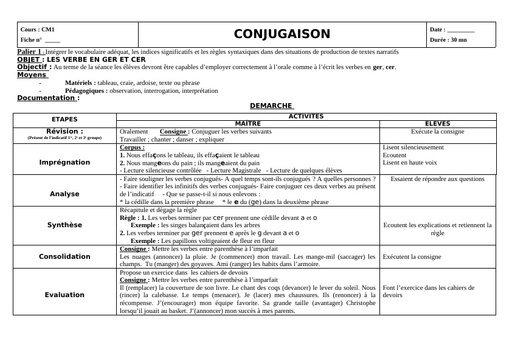
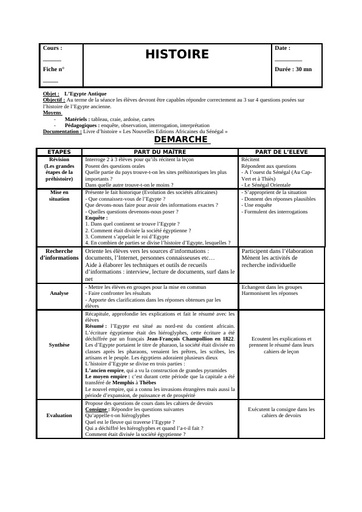
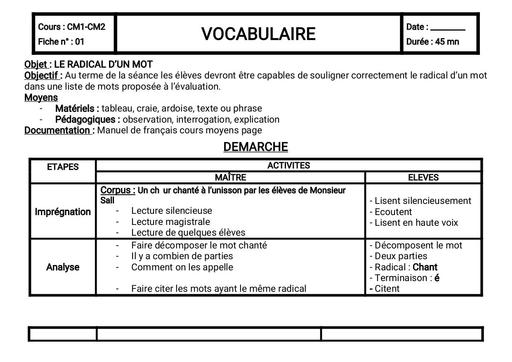
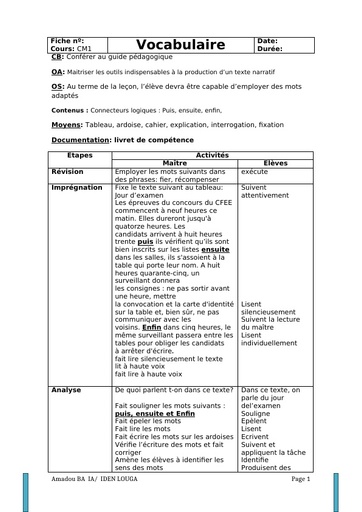
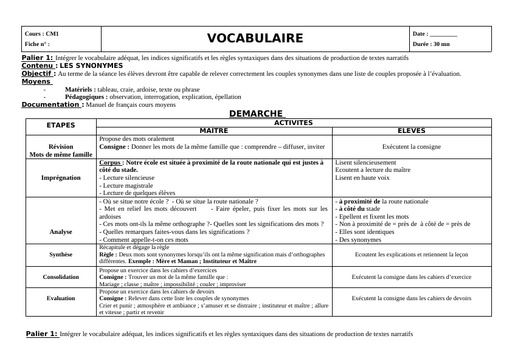
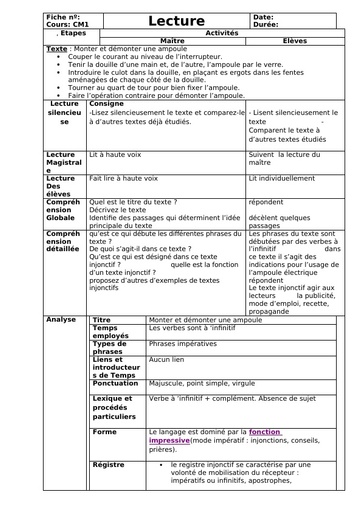
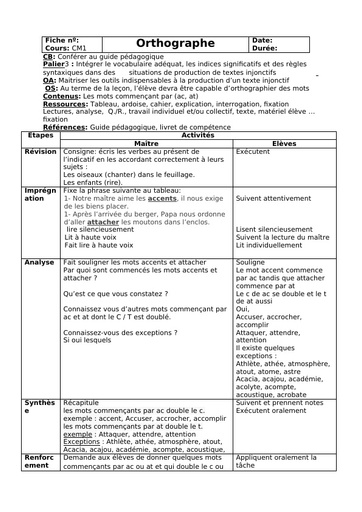
Qu'est-ce que le tétanos ?
Le tétanos est une maladie infectieuse causée par une bactérie, le bacille de Nicolaïer ou Clostridium tetanii, présente particulièrement dans la terre contaminée par les matières fécales animales. Le germe produit une toxine qui agit sur les nerfs contrôlant l'activité musculaire. "Cette maladie se rencontre principalement en cas de couverture vaccinale déficitaire, à l'image des pays sous-développés dans lesquels le nombre de cas dépasse le million de cas par an. " explique le Dr Laurence Legout. Selon le bulletin épidémiologique hebdomadaire de 2018, la maladie a fortement régressé en France de 1960 à 2006 grâce à la vaccination pour arriver à un nombre de 4 à 15 cas par an ces dernières années.
Durée d'incubation
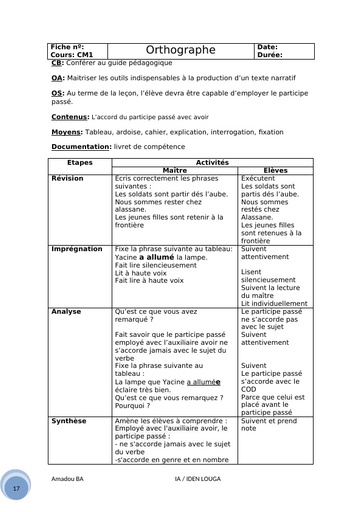
La période d'incubation du tétanos varie entre 3 et 21 jours après l'infection, la plupart des cas survenant dans les 14 jours. "Une courte période d'incubation est un facteur de mauvais pronostic ", précise l'infectiologue.
Quels sont les symptômes du tétanos ?
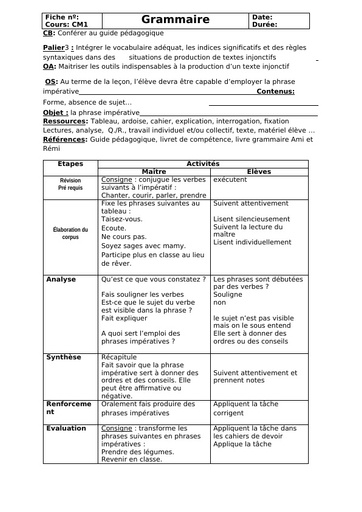
Dans sa forme habituelle, la maladie évolue en 2 stades :
Une période d'invasion qui dure entre 1 et 7 jours :
Elle se manifeste tout d'abord par une contraction constante et involontaire des muscles de la mâchoire dite trismus, puis par une extension de la contracture vers le pharynx et les muscles du visage. "Le trismus est le symptôme inaugural de la maladie : la contracture des muscles de la mâchoire bloque son ouverture et donc l'alimentation. Ce blocage de la mâchoire intervient initialement lors d'effort de la mastication avant de devenir permanent. " décrit le Dr Legout. "La contracture s'étend ensuite au niveau du pharynx rendant difficile la déglutition, puis à la face donnant un faciès qu'on dit sardonique - accentuation des rides, sourcils froncés, lèvres serrées - et aux muscles du cou ".
Une période d'état :
Cette seconde phase ne devrait plus être observée dans les pays développés car elle correspond à un retard diagnostique ou thérapeutique initial. "Il s'agit de contractures généralisées permanentes de tout le corps avec des à-coups paroxystiques et des troubles de la régulation cardiovasculaire aboutissant en l'absence de prise en charge à un blocage respiratoire par contracture des muscles respiratoires et spasme laryngé. " détaille la spécialiste.
Il existe aussi des formes plus particulières du tétanos :
- Le tétanos néo-natal : "on le voit plus particulièrement dans les pays sous-développés. Il apparaît en moyenne 12 jours après la naissance d'un nouveau-né qui tète et pleure normalement mais qui perd cette capacité entre le 3ème et le 28ème jour dans un contexte de fièvre " explique le Dr Legout.
- Le tétanos de la femme enceinte : il apparaît dans les 6 semaines suivant l'accouchement et comprend le tétanos post-partum et le tétanos post-abortum.
- Les formes localisées : qui correspondent à une rigidité musculaire au niveau d'une zone contaminée.
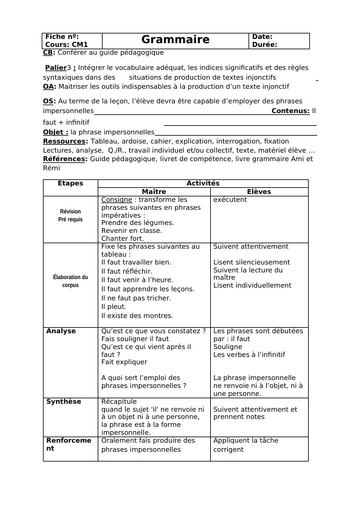
Qui sont les personnes à risque ?
Les personnes à risque de développer un tétanos sont celles qui n'ont pas été vaccinées - ou insuffisamment vaccinées - contre le tétanos. "Dans les pays développés, les personnes à risque sont principalement les sujets âgés porteurs de plaies chroniques mais de façon générale, toute effraction cutanéomuqueuse comporte un risque y compris lors des soins médicaux comme la chirurgie, les injections avec du matériel mal stérilisé. " précise l'infectiologue. Sur les 35 cas déclarés de 2012 à 2017 en France : on recense majoritairement des personnes plutôt âgées (71% avaient plus de 70 ans), des femmes (63%) mais aussi quelques enfants, avec 3 cas âgés de 3, 4 et 8 ans. "Dans les pays sous-développés, les personnes touchées par le tétanos sont plus fréquemment les nouveau-nés et les femmes ayant accouché dans des conditions d'hygiène mauvaise " ajoute le Dr Legout.
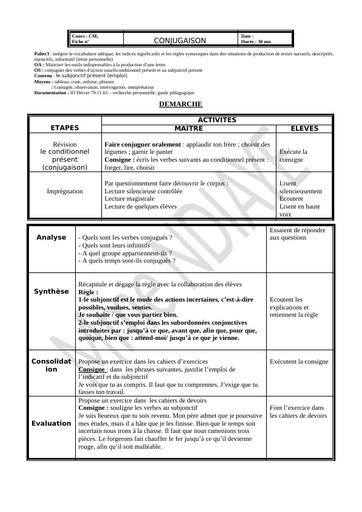
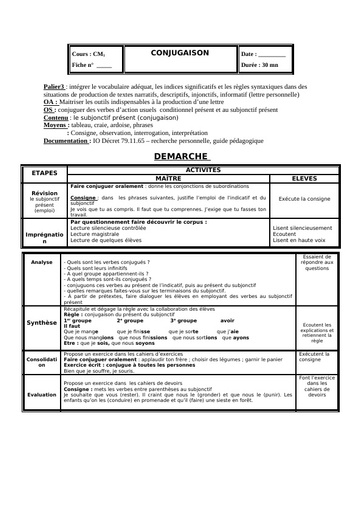
Comment se transmet le tétanos ?
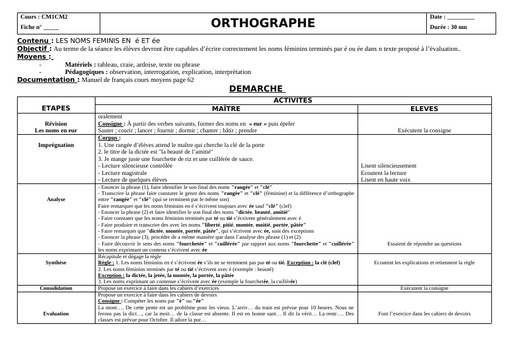
Clostriduim tetanii est une bactérie que l'on retrouve dans les sols contaminés par les matières fécales sous forme sporulée donc inactive. Elle est, sous cette forme, capable de survivre dans des conditions très défavorables comme le manque d'oxygène pendant de nombreuses années. La contraction de la maladie fait souvent suite à une plaie souillée par la terre. La bactérie peut ainsi infecter le corps lorsqu'elle est en contact avec une plaie, profonde ou superficielle. "C'est la porte d'entrée la plus fréquemment retrouvée dans les pays en voie de développement, précise l'infectiologue. Une fois au niveau de la plaie, la bactérie fabrique une toxine puissante la tetanospamine, qui va se fixer au niveau des terminaisons nerveuses appelées motoneurones. L'inhibition des neurotransmetteurs excitateurs des motoneurones provoque la survenue de contractures accrues des muscles et des spasmes. " Le tétanos néonatal survient quant à lui, après contamination du cordon avec des instruments souillés.
Comment pose-t-on le diagnostic ?
Le diagnostic du tétanos est strictement clinique : "Il repose sur une couverture vaccination anti tétanique insuffisance ou absente, la notion de plaie même minime récente, la présence de signes évocateurs comme chez l'adulte un trismus sans fièvre, un faciès caractéristique. " détaille le Dr Legout. Il faut également éliminer les autres diagnostics différentiels de trismus : comme les trismus de cause locale secondaire à une pathologie dentaire, une angine, une arthrite temporo-mandibulaire, les trismus de cause neurologique central ou toxique ou encore les trismus d'origine psychiatrique. "Chez les nouveaux nés, il est nécessaire de rechercher les causes de convulsions : l'hypoglycémie, l'hémorragie neuro-méningée ou encore la méningite " précise la spécialiste. D'un point de vue biologique, la recherche de Clostridium tetanii peut se faire par culture ou par PCR à partir d'un prélèvement de plaie. "La sérologie n'a pas d'intérêt dans le diagnostic de tétanos déclaré. "
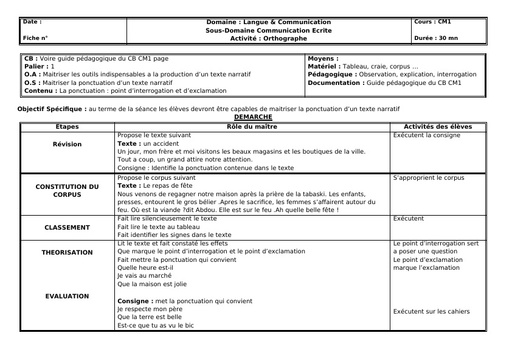
Quels traitements ?
Le traitement du tétanos généralisé implique une hospitalisation d'urgence, en dehors des soins à apporter si la plaie est évidente. "Un patient ayant un tétanos confirmé ou suspecté, quel que soit son stade doit être hospitalisé en réanimation du fait du risque d'arrêt cardio-respiratoire, plus particulièrement lors des phases de contractures paroxystiques " insiste le Dr Laurence Legout. La prise en charge du patient repose sur :
- Les soins de la plaie, qui doit être nettoyée et débridée : "tous les tissus nécrotiques doivent être éliminés "
- Un traitement antibiotique à base de pénicilline par voie intraveineuse qui est administré pendant 7 jours afin d'inhiber le développement de Clostridium tetanii,
- Des immunoglobulines spécifiques, antitoxine tétanique soit d'origine humaine ou d'origine équine, pour neutraliser la toxine libre,
- Des drogues décontracturantes,
- Un apport d'oxygène,
- Une alimentation hypercalorique par sonde,
- Des soins de nursing.
"Les patients âgés et fragiles peuvent être placés dans un coma artificiel afin de lutter contre toute forme de stimuli qui serait à l'origine de contractures musculaires aigues et de spasme laryngé " ajoute l'infectiologue. Environ 80% des patients guérissent du tétanos, mais les séquelles musculaires et articulaires sont fréquentes. Les principales complications sont :
- La paralysie respiratoire et les troubles du rythme cardiaque à l'origine de 20% des décès en réanimation,
- Les troubles neurologiques en lien avec la mauvaise oxygénation du cerveau,
- Les blocages articulaires, les ruptures tendineuses/ musculaires et les fractures lors des contractures et des spasmes.
Prévention : le vaccin DTP
"Contrairement aux autres maladies que l'on peut prévenir par la vaccination, le tétanos ne se transmet pas entre les individus. Il n'existe pas d'immunité de groupe ou de troupeau qui pourrait donner une protection individuelle indirecte. De plus, le patient ayant eu un tétanos ne développera pas d'anticorps vis-à-vis de la maladie " explique le Dr Legout. Seule une vaccination complète et bien conduite permet une protection efficace à 100% vis-à-vis de la maladie. Si des cas subsistent dans les pays développés, ils sont le plus souvent liés à un défaut d'entretien de l'immunité avec les rappels vaccinaux : il est donc primordial de tenir à jour son calendrier de vaccination ! Le vaccin antitétanique est une anatoxine tétanique, c'est-à-dire une molécule dépourvue de ses propriétés toxiques. Il est disponible en France depuis 1938. Il fait partie des vaccins obligatoires du nourrisson depuis 1940 et depuis le 1er juin 2018, des 11 vaccins obligatoires à administrer avant l'âge de 18 mois.
Le calendrier vaccinal en France est le suivant : 2 doses à 2 mois d'intervalle dès l'âge de 2 mois puis des rappels à 11 mois, 6 ans, puis entre 11 et 13 ans. Les rappels suivants sont à l'âge adulte à 25, 45 et 65 ans puis tous les 10 ans du fait d'une baisse de la réponse immunitaire. "C'est un vaccin très bien toléré. Il n'y a pas de contre-indication. Il est couplé le plus souvent à d'autres vaccins " précise la spécialiste. Depuis le 1er juin 2018, la preuve de la vaccination est exigée pour l'entrée en collectivité (crèche, école, activités sportives, centres aérés, centres de loisirs, colonies de vacances). À la crèche et à l'école, les enfants seront admis provisoirement sous réserve de procéder dans les trois mois aux vaccinations obligatoires... Si les parents persistent à refuser de le faire, l'enfant pourra être exclu. "D'une manière générale, ne pas faire vacciner son enfant le met en danger et peut mettre en danger les autres. Le fait de compromettre la santé de son enfant ou celles d'autres enfants contaminés par les maladies qui auraient pu être évitées par la vaccination peuvent faire l'objet de poursuites. Il est conseillé aux vaccinateurs de noter dans le dossier médical, les oppositions aux vaccinations de la part des titulaires de l'autorité parentale, l'information donnée sur l'utilité des vaccins et leur caractère obligatoire. " insiste le Dr Laurence Legout.
Merci au Dr Laurence Legout, médecin infectiologue à Genève à la clinique des Vergers.